Un experiment cum nu s-a mai văzut până acum – Vacinul ARNm aplicat direct pe oameni! (1)
Ce NU ne spun autoritățile și producătorul despre noul vaccin anti covid bazat pe tehnica ARNm
De când mi-am început studiile medicale, am citit tot ce am putut citi despre profesia mea, dar și despre subiecte conexe. Încă fac asta, doar pentru că îmi place foarte mult să citesc și, până în prezent, nu am terminat de învățat și de citit. Pe parcurs, la început spre surprinderea mea, am aflat că mulți dintre colegii mei nu o fac și se limitează la formarea obligatorie și (uneori) la ghiduri generale. Există mai multe motive pe care nu le voi menționa aici.
Este, de asemenea, dificil să ții pasul cu literatura medicală, având în vedere numărul mare de articole care apar zilnic. Este o sarcină considerabilă separarea grâului de neghină în literatura medicală. Citirea rapoartelor de cercetare științifică este, în sine, o sarcină destul de grea – în comparație cu citirea recenziilor și rapoartelor de caz – deoarece este nevoie de mult timp și efort pentru a-ți forma cel puțin o idee generală asupra metodologiei și statisticilor utilizate și pentru a putea să evaluezi dacă cercetarea a fost efectuată în mod corespunzător.
Și, totuși, asta voi urmări să fac aici, din nou. Mă refer, desigur, la datele privind vaccinul Pfizer/BioNTech împotriva virusului SARS-CoV-2, care au fost publicate online pe 10 decembrie pe site-ul New England Journal of Medicine: „Siguranța și eficacitatea vaccinului BNT162b2 mRNA Covid-19.”
Acest vaccin Pfizer/BioNTech împotriva virusului SARS-CoV-2 a fost aprobat de Agenția Europeană a Medicamentului luni, 21 decembrie 2020, și este primul vaccin utilizat în Olanda împotriva acestui virus. Este bine să enumerați cu calm toate faptele și datele, să vedeți ce se știe despre acest vaccin, dar mai ales să vedeți și ceea ce nu se știe încă.
Voi începe cu rezumatul articolului pentru că ridică deja mai multe întrebări decât răspunsuri. „BNT162b2 este un vaccin cu ARN modificat cu nucleozide, formulat cu nanoparticule lipidice, care codifică o proteină SARS-CoV-2 cu lungime completă ancorată cu membrană, stabilizată prin prefuzie.”
Aici vorbim despre un vaccin.
Se bazează pe un ARN mesager (ARNm) care este stabilizat prin schimbarea unora dintre nucleozide – elementele de bază ale ARN, astfel încât ARNm să nu fie descompus de trup prea repede. Acest ARNm codifică proteina spike a virusului SARS-CoV-2, cea mai imunogenă parte a virusului. Această proteină spike permite virusului să pătrundă într-o celulă legându-se de receptorul ACE2. Ulterior, acest ARNm este introdus în celulele (musculare) prin particule mici, care apoi exprimă ARNm, iar proteina spike a virusului este plasată pe propria membrană celulară, în același mod ca pe membrana virusului. Acolo, este recunoscută de celulele sistemului imunitar și astfel se declanșează răspunsul imun. Această tehnică de vaccinare este nouă și nu a mai fost folosită până acum.
Secțiunea „Concluzii” din rezumatul lucrării spune: „Un regim cu două doze de BNT162b2 a conferit protecție de 95% împotriva Covid-19 la persoanele cu vârsta de 16 ani sau mai mult. Siguranța pe o medie de două luni a fost similară celorlalte vaccinuri virale.” Aceasta înseamnă că pur și simplu nu știm nimic despre siguranța acestui vaccin pe o perioadă mai mare de două luni. Aceste date pur și simplu nu sunt disponibile.
Dar asta nu este tot. Introducerea articolului afirmă că adunarea datelor din studiile de fază 2 şi 3 care se referă la „imunogenitatea” și „durabilitatea” răspunsului imun – gradul în care vaccinul este capabil să obțină un răspuns imun și cât timp acest răspuns imun durează – este încă în curs și nu este raportată în articol. Tradus în limbajul de zi cu zi, aceasta înseamnă că nu se știe dacă vaccinul este capabil să inducă un răspuns imun permanent, care ar proteja beneficiarul împotriva infecției cu virusul SARS-CoV-2.
Cui nu i s-a permis să participe la studiu?
În orice studiu care analizează efectul unui medicament sau vaccin, este important să știm cine a fost autorizat și, mai ales, cine nu pentru a participa în acel studiu. Acest aspect este important pentru validitatea internă a cercetării, dar mai ales pentru validitatea externă. „Validitatea internă” este un termen care descrie măsura în care medicamentul sau vaccinul sunt eficiente pentru persoanele care nu au participat la studiu, dar care corespund din punct de vedere al caracteristicilor participanților la studiu. În general, se poate presupune că acesta este cazul.
Mai important este, însă, conceptul de „validitate externă”: întrebarea dacă rezultatele studiului se aplică și persoanelor ale căror caracteristici nu corespund cu cele ale participanților la studiu. Cu alte cuvinte, se poate considera că medicamentul sau vaccinul funcționează la fel de bine pentru persoanele cu alte caracteristici decât cele ale participanților la studiu, ca și pentru participanții la studiu? Aceasta este întotdeauna întrebarea care necesită răspuns înainte de a aplica rezultatele cercetărilor științifice în practică. Pe scurt: se aplică rezultatele acestei cercetări științifice pacientului care se află în fața mea în sala de consultație? Adesea nu este cazul.
Prin urmare, este extrem de important ca în acest studiu să analizăm persoanele cărora nu li s-a permis să participe la studiu. Principalele criterii de excludere pentru acest studiu au fost un „istoricul medical de Covid-19”, „tratamentul imunosupresor” și „diagnosticarea cu o afecțiune imunosupresivă”. Vă rugăm să rețineți, acestea sunt probabil persoanele cu cea mai mare probabilitate de a se teme de infecția cu virusul SARS-CoV-2 și doresc să facă vaccinul!
De aceea, această abordare a fost criticată din diferite părți, deoarece „criteriile de excludere” au fost definite prea larg, iar cercetătorii au avut un grad mare de libertate în ceea ce privește includerea sau excluderea persoanelor din studiu. Se poate presupune că riscul de boli grave și deces ca urmare a unei infecții cu virusul SARS-CoV-2 crește odată cu înaintarea în vârstă și este, de asemenea, considerabil mai mare la persoanele cu afecțiuni subiacente multiple, rezumate cu termenul „comorbiditate”.
Cercetătorii care au realizat acest studiu
Următoarea întrebare pe care este necesar să ne-o punem este: cine a proiectat, realizat, analizat și publicat studiul? Răspunsul este destul de clar: producătorul. Acesta este un studiu conceput, realizat, analizat, publicat și plătit chiar de Pfizer/BioNTech. Faptul că un comitet independent de evaluare a siguranței și datelor a putut avea acces la informații nu schimbă acest aspect, pur și simplu pentru că nu a avut niciun cuvânt de spus în proiectarea cercetării, selectarea participanților, statisticile utilizate sau publicarea rezultatelor.
Nu este cazul să explic aici cum o astfel de construcție poate duce la rezultate părtinitoare ale cercetării științifice, deoarece tema a fost cercetată și s-a publicat pe larg despre aceasta în ultimii douăzeci de ani.
John Ioannidis, în lucrarea sa monumentală „De ce cele mai multe rezultate ale cercetărilor publicate sunt false”, publicată în PLoS în 2006, a subliniat încă o dată în „Corolarul 5”: „Cu cât sunt mai mari interesele și determinările financiare și de altă natură într-un domeniu științific, cu atât mai puțin probabil este ca rezultatele cercetării să fie adevărate.”
Obiectivele primare și secundare ale studiului
„Punctele finale” primare și secundare într-un studiu medical reprezintă simptomul sau setul de simptome care sunt utilizate pentru a determina dacă medicamentul testat este sau nu eficient. În cazul unui medicament conceput pentru a preveni atacurile de cord, de exemplu, un „punct final principal” ar putea fi durerea toracică. Dacă oricare dintre participanții la proces dezvoltă dureri în piept în timpul studiilor, aceștia ajung la „punctul final” și sunt eliminați din proces. Aceste date cu privire la numărul de persoane care au dezvoltat dureri în piept (nu ca rezultat al procesului, dar în ciuda acestuia) și a celor care nu au făcut-o vor fi apoi utilizate pentru a determina eficacitatea și siguranța medicamentului.
„Punctul final” principal al studiului privind vaccinul Pfizer este definit după cum urmează: „Debutul covid-19, prin confirmarea unui rezultat pozitiv RT-PCR”.
Nu voi discuta aici despre fiabilitatea testelor RT-PCR în diagnosticul covid-19, deoarece a fost deja discutată pe larg și poate fi considerată ca aspect deja știut. Am descris deja această problemă pe larg în postarea mea anterioară pe blog, iar acum performanța slabă a acestui test în practica clinică a fost descrisă deja în mai multe studii științifice bine realizate.
Mai important este modul în care a fost definit covid-19. Definiția este următoarea: „covid-19 confirmat a fost definit în conformitate cu criteriile Food and Drug Administration (FDA) ca fiind prezența a cel puțin unuia dintre următoarele simptome: febră, tuse nouă sau agravată, dificultăți de respirație noi sau agravate, frisoane, durere musculară nouă sau agravată, pierderea de gust sau miros, dureri în gât, diaree sau vărsături, combinate cu un eșantion respirator [adică un rezultat pozitiv din RT-PCR] obținut în perioada simptomatică sau în termen de 4 zile înainte sau după”.
Vă rugăm să rețineți, unul dintre aceste simptome în combinație cu un rezultat RT-PCR pozitiv pentru virusul SARS-CoV-2 a fost suficient pentru a diagnostica covid-19. Un simptom era suficient. Studiul nu precizează câte simptome au avut persoanele cu covid-19 sau cât de severe au fost aceste semne sau simptome. De asemenea, acest studiu nu a căutat alți agenți (virali) ale acestor senzații și simptome, în timp ce cel puțin un studiu sugerează că, atunci când se suspectează covid-19, există adesea alți agenți (virali) care ar putea explica simptomele. În acel studiu de 50 de persoane, 5 persoane au avut în cele din urmă un rezultat pozitiv la RT-PCR pentru virusul SARS-CoV-2, dar 6 persoane au avut un rezultat pozitiv la RT-PCR pentru gripa A sau B.
În ceea ce privește definiția covid-19 din studiu, este evident că acestea sunt, fără excepție, simptome pentru care medicul generalist ar sfătui să luați un paracetamol și să vă băgați în pat. Fără excepție, acestea sunt simptome pentru care oamenii, în general, nici măcar nu consultă un medic. Prin urmare, este foarte discutabil cât de relevant este diagnosticul de covid-19 dacă este definit în acest fel.
Cu toate acestea, a existat și o măsură secundară a rezultatului, iar aceasta este apariția „covid-19 sever”. Nici aici nu este necesar să se explice că singurul rezultat care contează este: în ce măsură un vaccin împotriva virusului SARS-CoV-2 este capabil să țină oamenii în afara spitalului, în ce măsură un vaccin poate preveni ajungerea la terapie intensivă și în ce măsură vaccinul este capabil să prevină moartea oamenilor din cauza infecției? Acestea sunt cele mai importante măsuri de cuantificare a rezultatului, despre aceasta este vorba. Voi reveni asupra acestui punct mai târziu.
Cui i s-a permis să participe la studiu?
Următorul pas este, desigur, să analizăm caracteristicile persoanelor care au fost incluse în studiu. În primul rând, vârsta participanților. Aproape 58% dintre participanții la acest studiu privind vaccinul SARS-CoV-2 au avut vârsta cuprinsă între 16 și 55 de ani.
Această grupă de vârstă, aproape 2/3 dintre participanții la acest studiu, este cea care nu prea se teme de infecția cu virusul SARS-CoV-2 și un vaccin este, prin urmare, de mică valoare pentru ei. S-ar putea chiar să ne întrebăm, cu ceea ce se știe acum despre rata mortalității prin infecție a virusului SARS-CoV-2, defalcat în funcție de vârstă, dacă este etic să includem aceste persoane în studiu. Voi reveni la aceasta și mai târziu.
Acest fapt este, de asemenea, evident din condițiile de bază – comorbiditate – ale participanților la studiu. În total, doar unul din cinci dintre participanți pare să aibă o afecțiune subiacentă, iar pentru diferitele afecțiuni subiacente individuale, procentul persoanelor care suferă de ele este adesea mai mic de 1%.
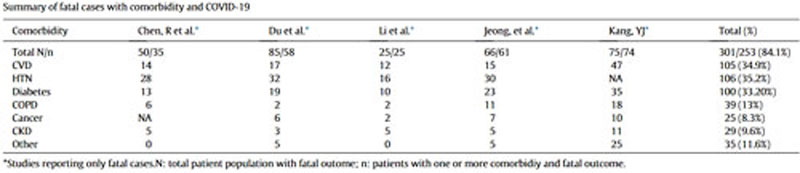
Cât de diferit este acest tablou de persoanele care se îmbolnăvesc grav și mor din cauza covid-19. Tabelul de mai jos provine dintr-un studiu privind comorbiditatea în cazurile fatale de covid-19. Tabelul arată că 9 din 10 persoane prezintă o afecțiune care crește riscul unui curs sever de covid-19.
Dacă persoanele din căminele de bătrâni și persoanele în vârstă sunt vaccinate, procentul de persoane cu o afecțiune de bază va fi de multe ori mai mare decât în rândul participanților la studiul privind vaccinul Pfizer/BioNTech. Mă tem că comorbiditatea în acest grup de oameni este mai mult spre 80% în loc de 20% și poate chiar mai mare. Valabilitatea externă a acestui studiu pentru persoanele din căminele de bătrâni și persoanele în vârstă este, prin urmare, puternic limitată, deoarece tocmai acești oameni nu au participat la studiu. Și tocmai acești oameni se tem de o infecție cu SARS-CoV-2 și ar avea cel mai mult de câștigat dintr-un vaccin eficient și sigur.
Foarte recent a fost publicat un articol despre rata de fatalitate a infecțiilor specifică vârstei (IFR) a virusului SARS-CoV-2. Aici, IFR-ul unei infecții cu virusul SARS-CoV-2 este împărțit în diferite grupe de vârstă. O astfel de cercetare are capcanele și riscurile sale, dar sunt cele mai bune date disponibile pe care le avem în prezent.
Voi folosi două grafice din acest studiu care ilustrează afirmația mea că grupul de vârstă între 16 și 55 de ani are foarte puțin a se teme de virusul SARS-CoV-2: cea mai mare estimare a IFR în grupa de vârstă 35-54 este de 0,4%, dar majoritatea estimărilor sunt cuprinse între 0,1 și 0,2%. Pentru grupele de vârstă mai mici, IFR este mult mai mic, iar pentru copii este chiar mai mic decât pentru gripă.
În fiecare an, în Statele Unite, 100-150 de copii mor din cauza gripei, un număr masiv în comparație cu decesele cu o singură cifră din cauza virusului SARS-CoV-2 în rândul copiilor. Chiar și o infecție cu virusul respirator sincițial (virusul RS) cauzează de multe ori mai multe decese în rândul copiilor decât virusul SARS-CoV-2.
Aceasta înseamnă că, în această grupă de vârstă, 1 până la 2 persoane din 1000 de persoane ar muri din cauza unei infecții cu virusul SARS-CoV-2, persoanele cu afecțiuni subiacente având cel mai mare risc. Un vaccin este necesar să fie extraordinar de eficient și sigur pentru a îmbunătăți pronosticul pentru aceste persoane.
Mai mult, dacă ne uităm la mortalitatea specifică vârstei unei persoane de 45 de ani, aceasta este, de asemenea, 1 din 1000 și, prin urmare, nu se abate prea mult de la mortalitatea așteptată statistic la această vârstă. Nu se poate spune pur și simplu că această boală dublează riscul de moarte, deoarece oamenii pot muri o singură dată.
Va urma
NOTA
Jan B. Hommel, autorul studiului, este neurolog olandez. Blogul său poate fi găsit aici.
de Jan B. Hommel (neurolog),
Sursa: sott.net & yogaesoteric.net